HIV-Risiko? Die PEP kann helfen.
25. April 2023
Hatten Sie ein HIV-Risiko infolge eines ungeschützten Anal- oder Vaginalverkehrs? Oder gab es eine Kondompanne? Falls ja, kann die PEP als Notfallbehandlung vor einer HIV-Infektion schützen, sofern sie innerhalb von 48 Stunden nach dem Risikokontakt erfolgt.
Text: Predrag Jurisic/Dr. Gay
Beitragsbild: Dr.Gay

HIV-Risiko? Die PEP kann helfen. Sie muss allerdings innerhalb von 48 Stunden nach dem Risikokontakt erfolgen.
Wann besteht ein HIV-Risiko?
Zu HIV-Risiken zählen:
- ungeschützter Anal- und Vaginalverkehr (auch nur kurzes «Dipping» bzw. Eintauchen)
- geteilte Utensilien beim Drogenkonsum (z. B. Spritzen)
- Geburt und Stillen
Kein HIV-Risiko besteht in diesen Fällen:
- Händedruck, Umarmungen
- Arbeiten und Zusammenleben mit HIV-positiven Menschen bzw. Menschen mit Aids
- Anhusten, Anniesen
- gemeinsames Benutzen von Geschirr, Besteck, Handtüchern, Bettwäsche, Zahnbürsten, Rasierklingen, Toiletten
- Betreuen und Pflegen von HIV-positiven Menschen bzw. Menschen mit Aids
- Erste-Hilfe-Massnahmen, medizinische und kosmetische Behandlungen, sofern die hygienischen Vorschriften eingehalten werden: Dazu zählen Zahnbehandlungen, Maniküre, Pediküre, Haareschneiden, Barbierbesuche, Piercen und Tätowieren (fragen Sie hier nach dem Hygiene-Protokoll und Einwegnadeln, da beim Tätowieren ein Hepatitis-C-Risiko besteht).
- Sauna-, Fitness- und Schwimmbadbesuche
- Küssen, Streicheln und Oralsex
- Insektenstiche
- Schweiss, Speichel und Tränen
- Wunde, Aphte im Mund
- Kot, Urin (bei Kontakt mit Kot besteht ein Hepatitis-A-Risiko; dagegen können Sie sich impfen lassen)
- herumliegende Spritzen (HI-Viren sind an der Luft nicht mehr infektiös; bislang ist weltweit noch nie eine Infektion über herumliegende Spritzen nachgewiesen worden)
Zum Oralsex erhalten wir in Beratungen häufig Fragen zum HIV-Risiko: Beim Lutschen oder Lecken des Penis, der Scheide oder des Afters gibt es praktisch kein HIV-Risiko, sogar wenn Sperma, Vaginalflüssigkeit oder Menstruationsblut in den Mund gelangen. Denn die Mundschleimhaut ist sehr stabil und bildet so eine natürliche Barriere gegen HI-Viren. Weltweit sind nur wenige Fälle beschrieben, in denen es auf diesem Weg zu einer HIV-Infektion kam.
Was tun im Falle eines HIV-Risikos?
Prüfen Sie, ob eine Notfallbehandlung mit der PEP angezeigt ist. Lesen Sie dazu das PEP-Schema des aktuellen PEP-Flyers durch. Mit dem PEP-Schema können Sie das eigene Risiko rasch und richtig einschätzen. Gleichzeitig empfehlen wir Ihnen eine Beratung durch eine Fachperson, um herauszufinden, ob eine PEP sinnvoll ist oder nicht:
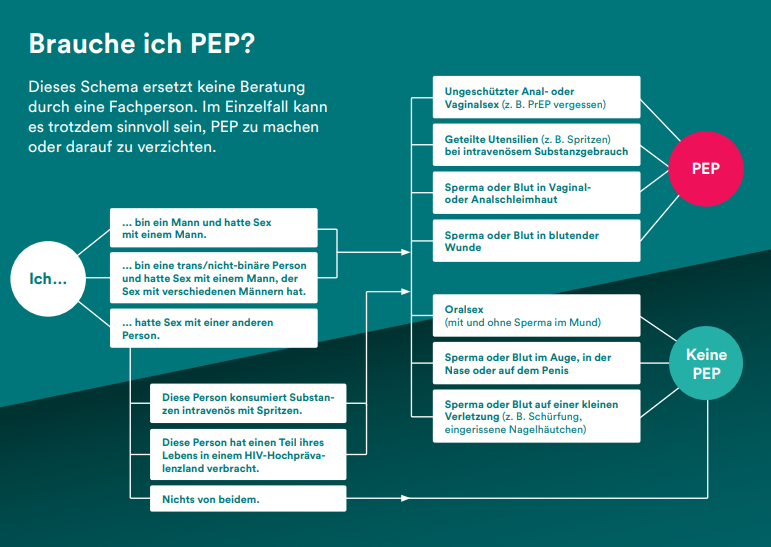
Ob der Einsatz einer PEP angezeigt ist, zeigt diese Grafik. Allerdings ersetzt das PEP-Schema keine Beratung durch eine Fachperson. Im Zweifelsfall direkt zur Notfallaufnahme des nächsten Spitals fahren. Dort ist die PEP erhältlich.
Wo gibt’s die PEP?
Die PEP erhalten Sie in jedem Spital. Nach einer HIV-Risikosituation, wie im obigen PEP-Schema beschrieben, sollten Sie so schnell wie möglich die Notfallaufnahme des nächsten Spitals aufsuchen. Die zentrale Notfallaufnahme für die Region St.Gallen ist das Kantonsspital St.Gallen:
Kontakt
Kantonsspital St.Gallen
Zentrale Notfallaufnahme
Rorschacher Strasse 95
CH-9007 St.Gallen
Telefon +41 71 494 11 11
Die Notfallaufnahmen der Spitäler sind 24 Stunden erreichbar. Zögern Sie im Falle einer HIV-Risikosituation nicht, diese zu kontaktieren, auch wenn Sie im Ausland sind. Kontaktieren Sie dabei Ihre Krankenkasse wegen der Kostenübernahme und lassen Sie sich im Spital am besten von einer Fachperson der Infektiologie beraten.
Was kostet die PEP und wer zahlt?
Die Kosten für eine PEP übernehmen die Krankenkassen. Bedenken Sie aber, dass Sie die Franchise und den Selbstbehalt bezahlen müssen. Die Kosten für die PEP lassen sich reduzieren, indem Sie beispielsweise ein Generikum verlangen. Auch hier hilft das Beratungsgespräch mit der Fachperson der Notfallaufnahme.
PEP oder PrEP?
Sobald Sie die PEP abgeschlossen haben, empfehlen wir Ihnen ein Beratungsgespräch bei einer Fachstelle. So können Sie abklären, welche Schutzstrategien zu Ihrem Sexleben passen. Wenn Sie häufiger HIV-Risiken ausgesetzt sind, könnte die PrEP (= Prä-Expositions-Prophylaxe) für Sie infrage kommen. Die PrEP ist ein vorbeugendes Medikament, das vor dem sexuellen Kontakt eingenommen wird. Beim richtigen Einnahmeschema schützt die PrEP vor einer HIV-Infektion so zuverlässig wie ein Kondom. Für eine Beratung sowie weitere Informationen zur PrEP klicken Sie hier.
Der Unterschied zwischen PEP und PrEP ist ganz einfach: Die PEP ist ein Notfallmedikament, das nach einer HIV-Risikosituation innerhalb von 48 Stunden eingenommen werden muss. Die PrEP ist ein vorbeugendes Medikament, das vor dem Sex eingenommen wird. So sind Sie vor HIV geschützt. Allerdings schützt die PrEP nicht vor anderen sexuell übertragbaren Krankheiten (= STI). Hier ist der beste Schutz, wenn Sie sich regelmässig auf Chlamydien, Gonorrhö (= Tripper) und Syphilis testen lassen.
Eine anonyme HIV-/STI-Beratung sowie anonyme HIV-/STI-Tests können Sie in der STI-Sprechstunde des Kantonsspitals in Anspruch nehmen. Mehr dazu finden Sie hier.



