6. April 2022
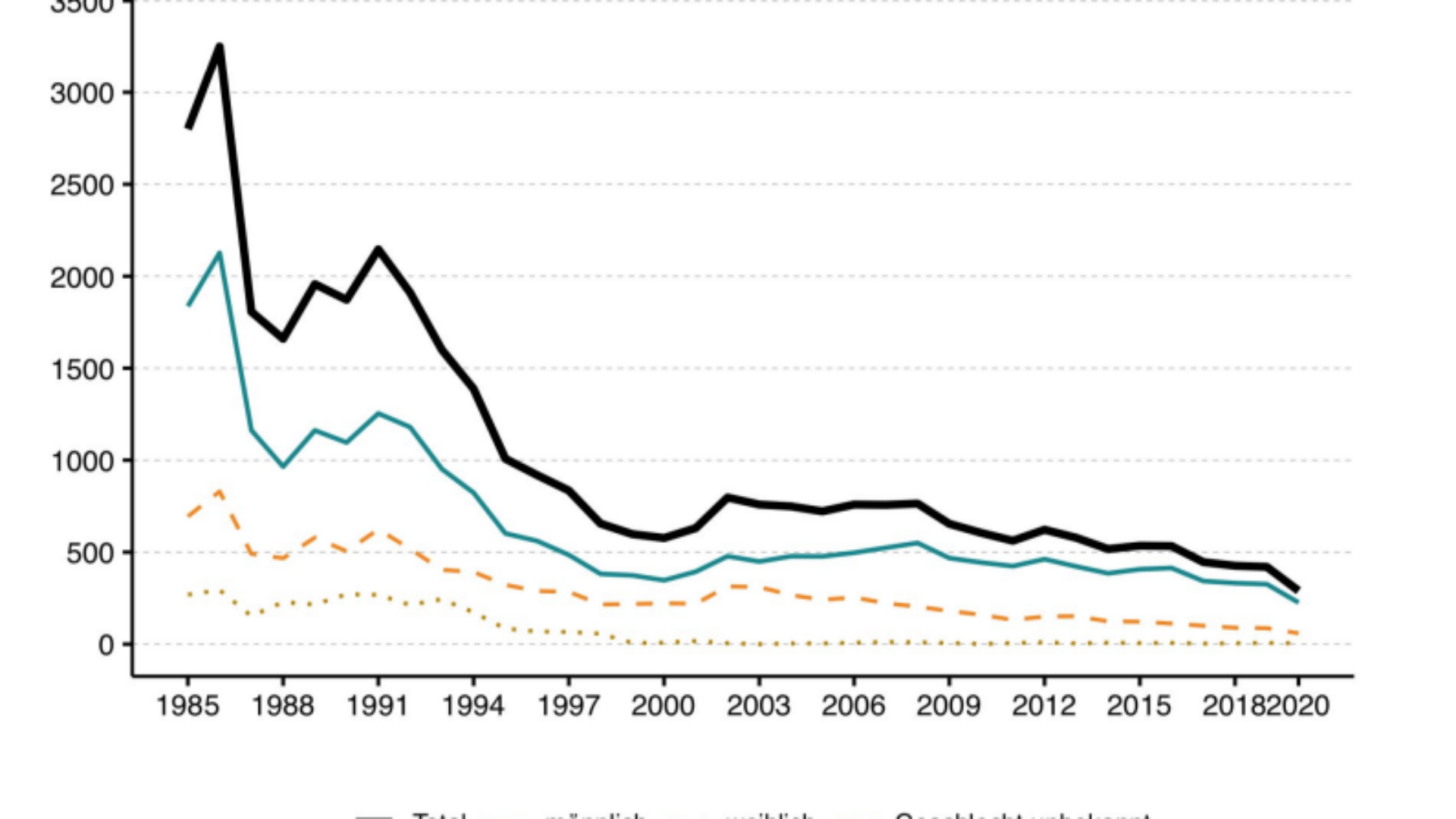
Die HIV-Neudiagnosen in der Schweiz sind 2020 erstmals unter die Grenze von 300 Ansteckungen pro Jahr auf 290 gesunken. Das ist ein historisches Tief. Der abnehmende Trend lässt sich seit 2008 beobachten und hält weiter an.
Text: Predrag Jurisic
Beitragsbild und Grafiken im Text: BAG Bulletin 48 (2021), aidsmap.com, PD Dr. med. Dominique L. Braun
Seit Beginn der HIV-Epidemie Anfang der 1980er-Jahre hat das Bundesamt für Gesundheit (BAG) weniger als 300 Fälle gemeldet, nämlich 290. Im Vergleich dazu waren es in den 1990er-Jahren im Durchschnitt 1300 Fälle jährlich. Zu diesem erfreulichen Resultat beigetragen haben drei Dinge: vermehrte Tests bei besonders exponierten Personengruppen, eine immer früher einsetzende HIV-Therapie sowie die Präexpositionsprophylaxe (PrEP).
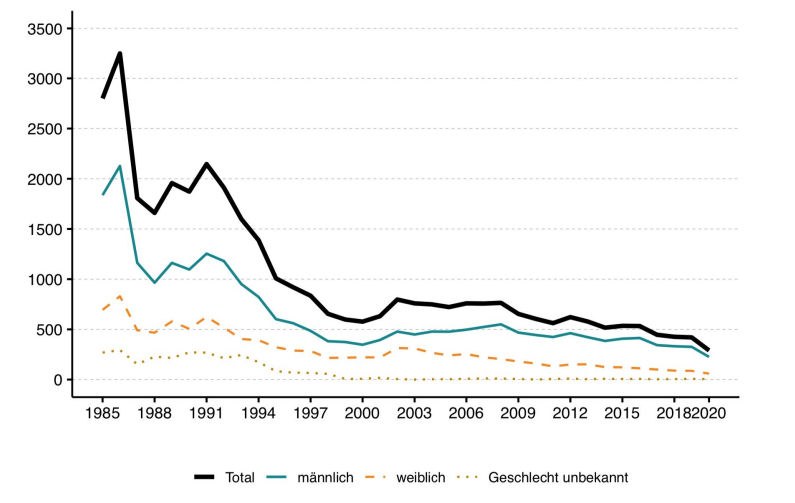
Historisch tief: Die HIV-Neudiagnosen in der Schweiz sind 2020 erstmals unter die Grenze von 300 Ansteckungen pro Jahr auf 290 gesunken. Grafik: BAG Bulletin 48 (2021).
Corona-Pandemie: Einfluss auf HIV-/STI-Neudiagnosen?
PD Dr. med. Dominique L. Braun, Oberarzt an der Klinik für Infektionskrankheiten und Spitalhygiene des Universitätsspitals Zürich (USZ), sagt dazu anlässlich des HIV-Updates der Aids-Hilfe Schweiz: «Die Pandemie hatte einen Einfluss, der sich noch nicht genau verorten lässt.» Am Universitätsspital Zürich gab es deutlich weniger HIV-Neudiagnosen im Vergleich zu den Vorjahren. Beim Checkpoint Zürich sah die Lage wieder anders aus: Dort gab es wöchentlich eine HIV-Neudiagnose.
Bei den STI-Diagnosen lagen die beobachteten Fallzahlen ebenfalls unter den zu erwarteten Fallzahlen (s. Grafik). Dies könnte ein Indiz dafür sein, dass die Corona-Pandemie einen Einfluss auf die HIV-/STI-Ansteckungen hatte. Die möglichen Gründe dafür:
- weniger häufige Tests bzw. Zurückhaltung beim Aufsuchen von medizinischen Einrichtungen
- verschobene Präventionskampagnen wegen der Pandemiemassnahmen
- allgemein weniger soziale Kontakte und damit weniger sexuelle Risikosituationen als vor der Pandemie
- temporäre Schliessungen von Bordellen und Clubs
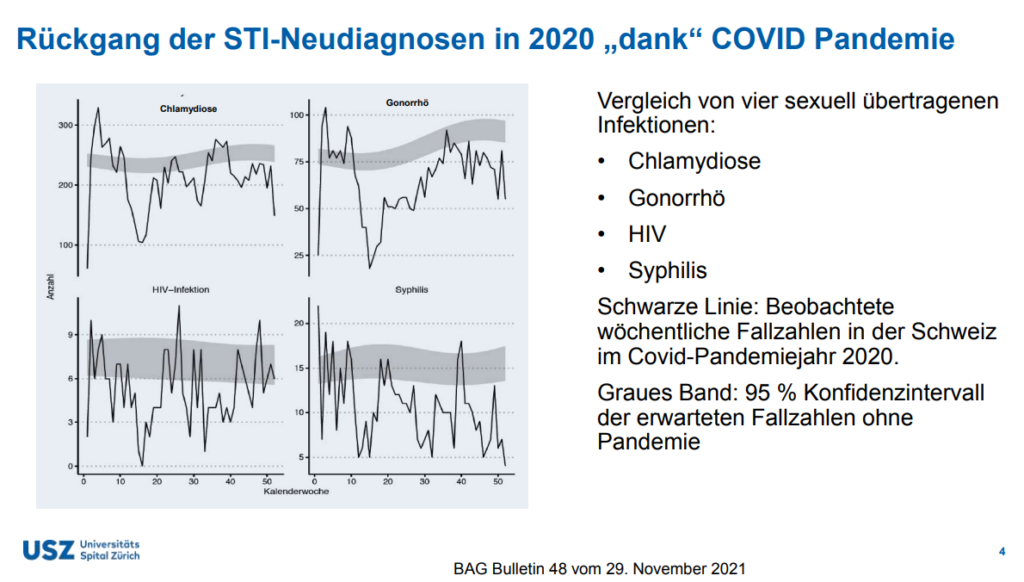
HIV-/STI-Neudiagnosen 2020. Grafik: BAG Bulletin 48 in HIV-Update von PD Dr. med. Dominique L. Braun (USZ) vom 15. März 2022.
Männer am meisten von HIV betroffen
79 Prozent aller gemeldeten HIV-Fälle in der Schweiz betrafen im Jahr 2020 Männer. Dabei war Sex mit anderen Männern (MSM) der meist genannte Ansteckungsweg mit 50,8 Prozent. An zweiter Stelle standen heterosexuelle Kontakte mit 26,5 Prozent. Bei 2,2 Prozent der HIV-Diagnosen war das Benutzen von kontaminiertem Spritzbesteck bei intravenösem Drogenkonsum (IDU) der Grund für die Ansteckung. Bei rund 20 Prozent der HIV-Diagnosen bei Männern liess sich der Ansteckungsweg nicht ermitteln.
Die HIV-Infektionen bei den Frauen erfolgten mit 69,6 Prozent hauptsächlich über heterosexuelle Kontakte. Die anderen 30,4 Prozent liessen sich nicht ergründen.
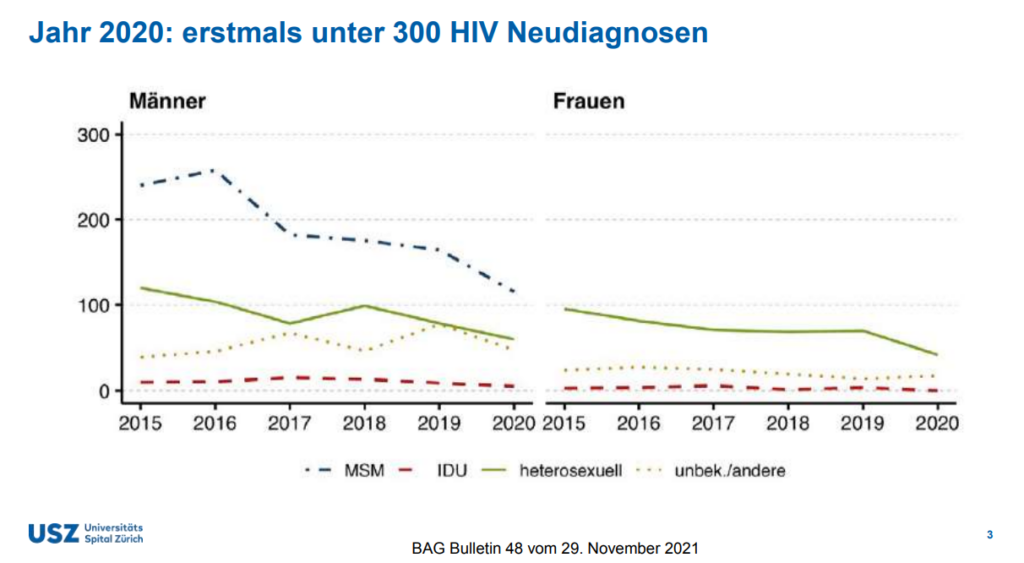
HIV-Neudiagnosen 2020 bei Männern und Frauen. Erklärung zu Abkürzungen: MSM: Männer, die mit Männern Sex haben. IDU: intravenous drug user (= intravenöser Drogenkonsum). Grafik: BAG Bulletin 48 in HIV-Update von PD Dr. med. Dominique L. Braun (USZ) vom 15. März 2022.
Rückgang der HIV-Infektionen dank HIV-Therapie und PrEP
In der Schweiz sind rund 17’100 Menschen mit HIV infiziert. Davon kennen 93 Prozent ihre Diagnose. 98 Prozent der Personen mit HIV-Diagnose erhalten eine medikamentöse HIV-Therapie. Von denen wiederum haben 96 Prozent eine Viruslast unter der Nachweisgrenze. Sie geben das Virus also nicht mehr weiter. Die Schweiz liegt damit im weltweiten Vergleich weit vorn und hat das WHO-Ziel 90-90-90* übertroffen.
*WHO-Ziel bis 2020:
- 90 Prozent aller Infizierten kennen ihre HIV-Diagnose
- 90 Prozent aller diagnostizierten Personen erhalten eine HIV-Therapie
- 90 Prozent aller therapierten Personen sind unter der Nachweisgrenze und geben das Virus nicht mehr weiter
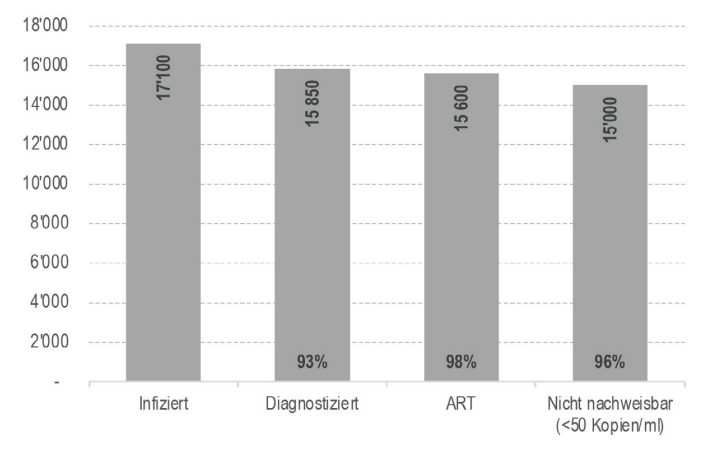
HIV-Kaskade: Anzahl infizierter, diagnostizierter und therapierter Personen bzw. Personen unter der der Nachweisgrenze. Grafik: BAG Bulletin 48 (2021).
Auch die PrEP (= orale HIV-Chemoprophylaxe) hat zur Abnahme der HIV-Neudiagnosen beigetragen: Ende 2020 nahmen mindestens 3000 Personen, überwiegend MSM, die PrEP als Schutz vor HIV. Der Blick nach London, wo die PrEP länger im Einsatz ist, lässt auf weiter sinkende HIV-Infektionen bei MSM hoffen: Demnach sind dank der PrEP die HIV-Infektionen bei MSM zwischen Oktober 2015 und September 2017 um 90 Prozent zurückgegangen. Und das bei gleichbleibender Anzahl HIV-Tests (s. Grafik). Aufgrund dieser Erfahrungen ist in der Schweiz auch für die kommenden Jahre ein rückläufiger Trend von HIV-Infektionen zu erwarten.
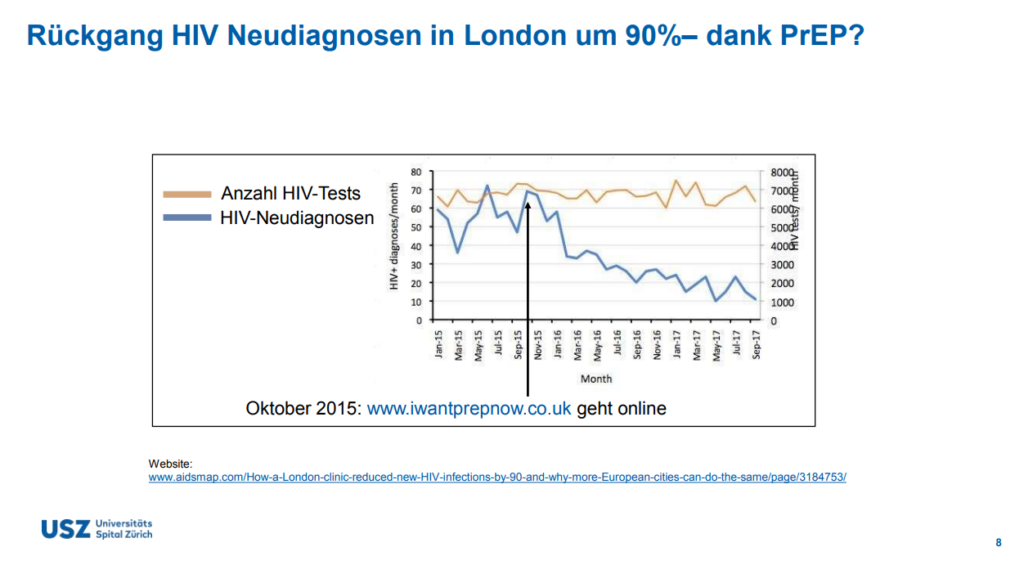
HIV-Neudiagnosen bei MSM in London: 90%iger Rückgang dank der PrEP. Grafik: aidsmap.com in HIV-Update von PD Dr. med. Dominique L. Braun (USZ) vom 15. März 2022.
Langzeitinjektion für HIV-Therapie und PrEP in Sicht
Einen weiteren Meilenstein in der HIV-Therapie bedeuten Long-Acting-Medikamente: Das sind Medikamentendepots, die in Kombination von Tabletten und Langzeitinjektionen aufgebaut werden. So müssen HIV-Patient*innen nicht mehr täglich ihre Medikamente einnehmen. Dies könnte die Stigmatisierung in Zusammenhang mit der täglichen Medikamenteneinnahme reduzieren oder in vulnerablen Patientenpopulationen zu einer besseren Therapietreue führen.
Bei der Long-Acting-Therapie nehmen HIV-Patient*innen während eines Monats täglich zwei HIV-Medikamente oral ein. Im zweiten und dritten Monat erfolgt die Medikamentenabgabe der beiden Substanzen mittels Langzeitinjektion intramuskulär in den Gesässmuskel. Dieses Medikamentendepot wird danach alle zwei Monate aufgefrischt und erfordert eine genaue Planung. Denn das Zeitfenster für die Auffrischungsinjektion beträgt plus oder minus sieben Tage: Wer z. B. die letzte Langzeitinjektion am 15. April bekommt, kann die Auffrischung zwei Monate später zwischen dem 8. und 22. Juni vornehmen.
Gute Neuigkeiten betreffend Langzeitinjektionen gibt es auch bei der PrEP: Die Studie «HPTN 083» aus den USA zeigte gegenüber der täglichen Einnahme der PrEP eine signifikant höhere Wirksamkeit zur Risikoreduktion einer neuen HIV-Infektion. Das Risiko einer HIV-Infektion bestand hauptsächlich in der tiefen Therapietreue der Vergleichsgruppe (= unkorrekte PrEP-Einnahme). Somit spricht vieles für eine HIV-PrEP durch Langzeitinjektionen. Die Zulassung hierzu steht noch aus.
Warum eine HIV-Impfung-/Heilung noch nicht möglich ist
Im Zuge der raschen Impfstoffentwicklung während der Corona-Pandemie hat sich die breite Öffentlichkeit gefragt, ob dies auch im Falle von HIV möglich sei. Leider ist dies nicht der Fall, auch nicht in den nächsten fünf bis zehn Jahren. Denn das HI-Virus unterscheidet sich stark vom Coronavirus: Das HI-Virus mutiert sehr rasch und hat dadurch eine hohe genetische Vielfalt. Ausserdem versteckt es sich gut vor den Antikörpern. Zwar ermöglicht die mRNA-Technologie eine rasche Anpassung samt Studien und Produktion von Impfstoffen. Aber die Grundproblematik des komplexen HI-Virus löst sie dennoch nicht. Und: Das menschliche Immunsystem produziert bei HIV breit neutralisierende Antikörper nur sehr selten und wenn, dann erst spät. Ungelöst bleibt auch das ethische Dilemma, dass in HIV-Impfstudien keine Placebo-Gruppe eingeschlossen werden kann, um die genaue Wirksamkeit der Impfung ermitteln zu können.
Momentan gilt: Je früher eine HIV-Therapie beginnt, steigt mit zunehmendem medizinischen Fortschritt auch die Chance auf eine Heilung. Denn die Forschung bleibt weiterhin am Ball: Neben neuen Substanzklassen beschäftigt sie sich mit Therapieformen von breit neutralisierenden Antikörpern, Stammzelltransplantationen oder Genome Editing (Genscherenprinzip).
Quellen: BAG Bulletin 48 (2021), HIV-Update AHS Academy: Präsentation von PD Dr. med. Dominique L. Braun.